
「循環器内科.com」に「心肺蘇生」についてまとめました。
心肺蘇生→http://循環器内科.com/cpr
【心肺蘇生とは】
心肺蘇生(Cardiopulmonary resuscitation: CPR)とは、心停止(Cardiac arrest)に対し、救命を目指して行う救命処置です。心肺蘇生は、脳への酸素供給の維持として良質で絶え間ない胸骨圧迫(Chest compressions)を行うこと、心停止の原因となる致死的不整脈の中で電気ショック適応なもの、心室細動(Ventricular fibrillation: VF)と心室頻拍(Ventricular tachycardia: TV)に対してAED、自動体外式除細動器(Automated external defibrillator: AED)による除細動(Defibrillation)を行うこと、この二つ重要です。心停止後4分程度で脳神経細胞の不可逆的な障害が始まると言われており、一方で日本で救急車が到着するまでには平均8分前後掛かるため、救急車が到着前、偶然その場に居合わせた人(Bystander)による心肺蘇生の開始が重要です。
【心肺蘇生の実際】

院外心停止(Out of hospital cardiac arrest: OHCA)に対してその場で行う救命処置を一次救命処置(Basic life support: BLS)と呼びます。日本蘇生協議会(Japan resuscitation council: JRC)「JRCガイドライン2015」、アメリカ心臓協会(American Heart Association: AHA)「心肺蘇生と救急心血管治療のためのガイドライン2015(Guidelines for cardiopulmonary resuscitation and emergency cardiovascular care 2015)」など詳しい手順が紹介されています。
→https://www.fdma.go.jp/neuter/topics/kyukyu_sosei/sisin2015.pdf
重要なポイントとして、良質で絶え間ない胸骨圧迫、AEDの使用、この二点が重要です。下記に一次救命処置の流れを要約します。
(1)倒れている人を見かけたら、周囲の安全を確認後近づき、肩を叩き呼び掛けてまずは意識があるかどうかを確認します。
(2)意識がなければ周囲の人を集めます。救急要請「119番要請」と、AEDを持って来くるように協力をお願いします。
(3)速やかに胸骨圧迫から心肺蘇生を開始します。呼吸の確認、脈拍の確認は、医療従事者等、自信があれば行いますが、心停止でもあえぐような呼吸、死戦期呼吸(Agonal gasping)を認めることがあることため、正常な呼吸でなければ心肺蘇生を開始します。
(4)良質な胸骨圧迫:5-6cmの深さ、一分間に100-120回のテンポ、胸骨圧迫の中断は可能な限り最小限(10秒未満)に、毎回胸骨圧迫を完全に解除すること、良質な胸骨圧迫維持のため胸骨圧迫をする人は適宜交代すること、などがポイントです。
(5)AEDが到着したらケースを開けてAEDの電源を入れます。自動で音声ガイダンスが始まりますのでAEDの指示に従います。AEDのパットを心臓を挟むように右肩と左側胸部に貼付すると、自動で心電図の解析が始まります。電気ショックが必要な場合は「ショックが必要です」とアナウンスがあります。AEDの指示に従い、身体から離れてショックを実行します。ショック実行後は速やかに胸骨圧迫を再開します。心電図解析は多くの場合2分毎に繰り返し行われます。心電図解析中も、ショック実行中も、胸骨圧迫の中断は最小限にすることが大切です。
(6)救急車または医療従事者が到着したら救命処置を引き継ぎます。それまで胸骨圧迫を中断してはいけません。詳しくは上記のガイドラインをご覧ください。その後は医療機関等に搬送し、医療従事者による二次救命処置(Advanced life support: ALS、Advanced cardiovascular life support: ACLS)へと救命の連鎖(Chain of survival)をつなぎます。
【Hands only CPRとは】
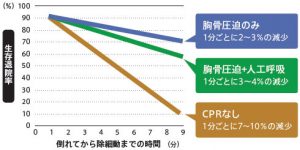
胸骨圧迫のみの心肺蘇生を「Hands only CPR」と言います。心肺蘇生において、胸骨圧迫と人工呼吸を組合せた場合、胸骨圧迫のみを続けた場合、どちらも救命率が変わらなかったという日本人のデータがあり、胸骨圧迫のみの心肺蘇生でよいということになっています。これは、人工呼吸による換気よりも胸骨圧迫の中断を最小限にすることの重要性が上回った、複雑な蘇生手順よりも胸骨圧迫のみのシンプルな蘇生手順のほうが心肺蘇生の現場では実効性が高かった、ということなどが理由として考えられています。いずれにせよ、最も蘇生成功率が低いのは心肺蘇生が行われなかった場合であり、一番いけないのは何もしないことです。胸骨圧迫のみでも、胸骨圧迫と人工呼吸の組合せでもどちらでも結構ですので、心肺蘇生を実行することが重要です。いつどこでも心肺蘇生を出来るように日頃から心肺蘇生の講習会などに参加し、心肺蘇生のやり方を身に付けておきましょう。
【心肺蘇生を学びたい時は】
心肺蘇生を学ぶためには、様々な公的団体、民間団体が心肺蘇生の講習会を企画、開催しています。自宅や職場の近くで講習会を探してみましょう。
・日本循環器学会→http://itc.j-circ.or.jp/citizen.html
・東京消防庁→http://www.tfd.metro.tokyo.jp/lfe/kyuu-adv/life01-1.htm
・日本赤十字社→http://www.jrc.or.jp/activity/study
・日本救急医療財団→http://qqzaidan.jp
・日本AED財団→http://www.aed-zaidan.jp
・日本ACLS協会→http://acls.jp
【心停止を予防するためには】
心停止は様々な原因で起こりますが、突然の院外心停止で最も多い原因の一つが急性心筋梗塞です。心筋梗塞は動脈効果が原因で起こります。動脈硬化は、以下のリスク因子を管理することでコントロール可能です。高血圧症、脂質異常症、糖尿病、喫煙などの動脈硬化のリスク因子があれば、それぞれの治療をしっかりと行いましょう。
・高血圧症→http://循環器内科.com/ht
・脂質異常症→http://循環器内科.com/dl
・糖尿病→http://循環器内科.com/dm
・大量飲酒→http://循環器内科.com/ld

【重要】ご来院前にご確認ください。
お茶の水循環器内科は循環器専門の医療機関です。対象は狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。一般的な内科診療は行っていませんので予めご了承ください。都内の医療機関探しは東京都医療機関案内サービスひまわりをご活用ください。
東京都医療機関案内サービスひまわり:03-5272-0303
→https://www.himawari.metro.tokyo.jp/qq13/qqport/tomintop

【お茶の水循環器内科】
お茶の水循環器内科は循環器専門の医療機関です。当院は2014年秋、「心血管疾患の一次予防」を理念に神田小川町にてスタートしました。2016年春、現在の神田神保町にお引越し、2018年春、「その医療は心筋梗塞を減らすだろうか?」という行動規範のもと、循環器専門の医療機関になりました。世の中には救える病気とそうでない病気があります。その中で、心筋梗塞と脳卒中は血管の故障が原因であり、高血圧症、脂質異常症、糖尿病、喫煙、心房細動等の心血管疾患の危険因子をコントロールすることで十分に予防可能です。心血管疾患の危険因子に対して適切な治療介入と治療継続のために、お茶の水循環器内科は夜間も土日も診療をオープンにしています。心筋梗塞と脳卒中を防ぐこと、これが当院のミッションです。お茶の水循環器内科をどうぞよろしくお願いいたします。
お茶の水循環器内科院長五十嵐健祐

【具体的な診療範囲】
お茶の水循環器内科は循環器専門の医療機関です。循環器内科とは心臓と血管を専門に診る診療科です。具体的には、狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。循環器内科の診療範囲を具体的にまとめました。
・冠動脈疾患(急性心筋梗塞、労作性狭心症、他)
・心筋梗塞後、抗血小板療法、ステント留置後の管理、バイパス術後の管理・慢性心不全の管理
・心臓弁膜症(僧帽弁狭窄症、僧帽弁閉鎖不全症、大動脈弁狭窄症、大動脈弁閉鎖不全症、他)
・弁置換術後の管理、弁形成術後の管理、抗凝固療法・心筋症(肥大型心筋症、拡張型心筋症、高血圧性心肥大、他)
・大動脈瘤、大動脈解離後の管理
・不整脈(心房細動、房室ブロック、上室期外収縮、心室期外収縮、他)
・心房細動の抗凝固療法、心原性脳塞栓症の予防、アブレーション治療の適応の評価、アブレーション治療後の管理
・脳卒中、脳血管障害、脳梗塞(ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症)、脳出血、くも膜下出血、一過性脳虚血発作、脳卒中後の管理
・高血圧症、二次性高血圧症
・脂質異常症、家族性高コレステロール血症
・2型糖尿病、1型糖尿病、糖尿病合併症の管理、インスリン管理
・慢性腎臓病、腎硬化症の管理、糖尿病性腎症の管理
・その他、健診後の再検査、食事指導、運動指導、禁煙外来、など
以上、心臓と血管を専門に診る診療科が循環器内科です。高血圧症、脂質異常症、糖尿病、慢性腎臓病等の生活習慣病も心血管疾患の危険因子として循環器内科の守備範囲です。心筋梗塞や脳卒中にならないようにする、一度なってしまっても再発しないようにする、というのが循環器内科の仕事です。予防に勝る治療はありません。受付または主治医までお気軽にご相談ください。

