
2020/3/13(金)、日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」の心房細動・心房粗動のページの内容をまとめました。2020/3/13(金)、日本循環器学会から6本のガイドラインのアップデートがありました。
→http://www.j-circ.or.jp/guideline/index.htm
日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」→http://www.j-circ.or.jp/guideline/pdf/JCS2020_Ono.pdf
心房細動・心房粗動以外は別個にまとめました。
「2020/3/13(金)、日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」の心房細動・心房粗動以外のページの内容をまとめました。」→https://ochanomizunaika.com/14445
【心房細動の疫学・病態生理・電気生理学的機序】
心原性脳塞栓症、心筋梗塞、心不全、認知症等のリスクと関係し、加齢とともに増加します。2003年、日本循環器学会の疫学調査によると、70歳代では男性3.44%、女性1.12%、80歳以上では男性4.43%、女性2.19%と、高齢者の数%程度もいると言われています。心房細動に関連する修正可能な臨床危険因子として、高血圧、糖尿病、肥満、睡眠呼吸障害、尿酸、喫煙、アルコール消費量が知られており、修正可能な危険因子を修正していくことも重要です。はじめて診断された心房細動(first diagnosed)は、その後の経過によって、7日以内に洞調律に復帰する発作性心房細動(paroxysmal)、7日以上持続している持続性心房細動(persistent)、持続期間が1年間以上の長期持続性心房細動(long-standing persistent)、除細動不能または心房細動であることを容認されている心房細動、永続性心房細動(permanent)に分類します。発作性心房細動は無治療の場合、5.5%が持続性心房細動に移行したという報告があります。心房細動のうち、動悸等の自覚症状があるのは約半数に過ぎず、40-52.6%の心房細動が無症候性心房細動であったとの報告があります。脳卒中のうち病型分類が明らかでないものを、潜因性脳卒中(cryptogenic stroke)、塞栓源不明脳塞栓症(Embolic Stroke of Undetermined Source: ESUS)と呼びますが、発作性心房細動が一定数隠れているのではないかと推測されています。
【心房細動の検出】
検脈(pulse check)、来院時心電図、ホルター心電図、モニター心電図、携帯型心電図、埋込み型心電計などがあります。当然のことではありますが、モニタリング期間が長くなるほど心房細動の検出率は向上します。ホルター心電図では24時間のものから7日間のものまでありますが、モニタリング期間が長いほど見逃しは少ないことがわかっています。必要に応じてホルター心電図検査を繰り返すこともあります。
【5段階の治療ステップ】
心房細動に対して、日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」では上記のような5段階の治療ステップが提唱されました。
・第1段階(急性期治療):血行動態安定、心拍数調整、洞調律維持
・第2段階(危険因子管理):生活習慣改善、心血管リスク減少
・第3段階(脳梗塞予防):脳梗塞リスク評価、抗凝固療法適応評価
・第4段階(心不全予防):心拍数調整、左室機能維持
・第5段階(QOL改善):洞調律維持、心拍数調整、カテーテルアブレーション、外科手術、他
また、心房細動と認知症の発症リスクであることがわかっています。心房細動の併存疾患としては、心不全、心臓弁膜症、高血圧、糖尿病、肥満、睡眠時無呼吸症候群、慢性腎臓病があります。
【抗凝固療法】
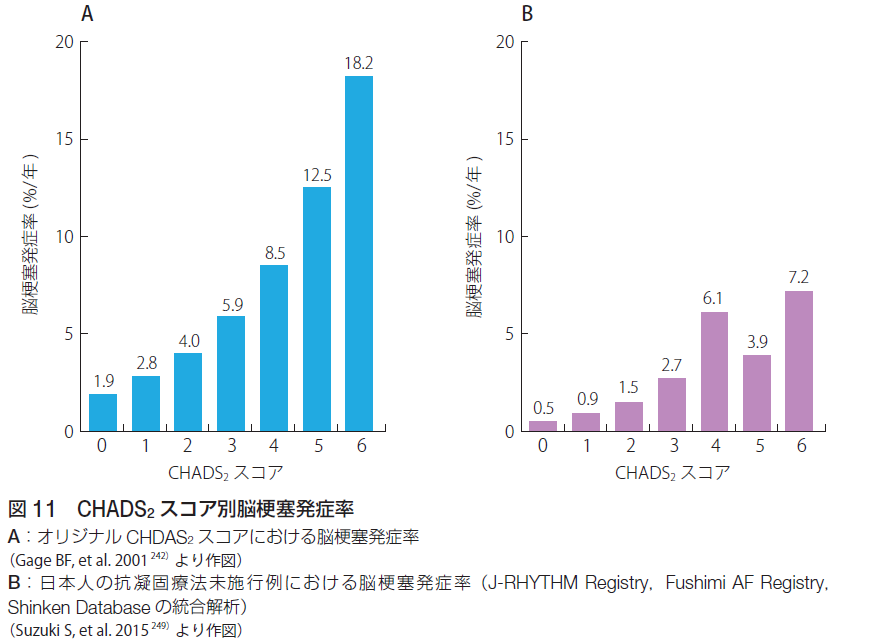
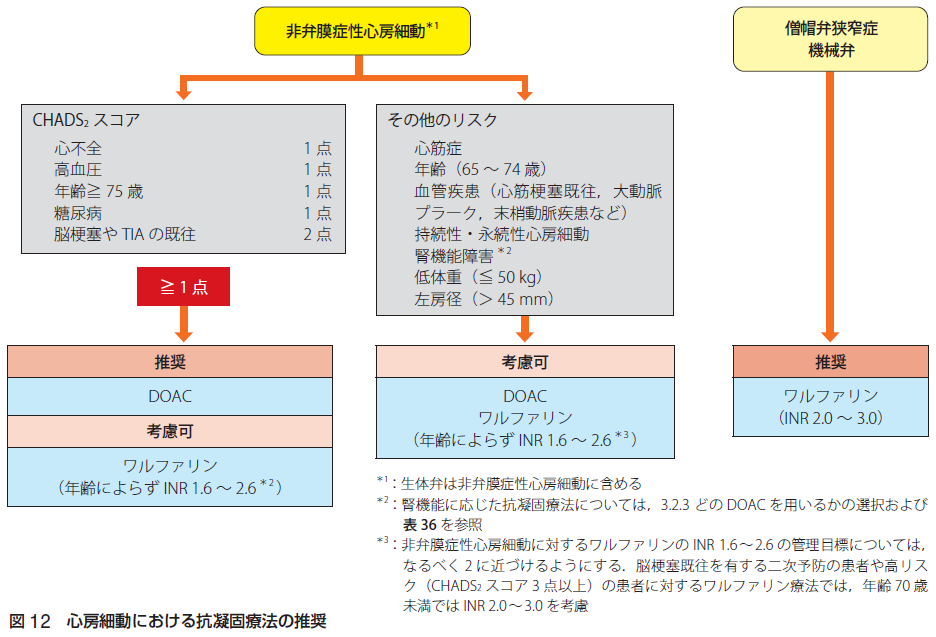
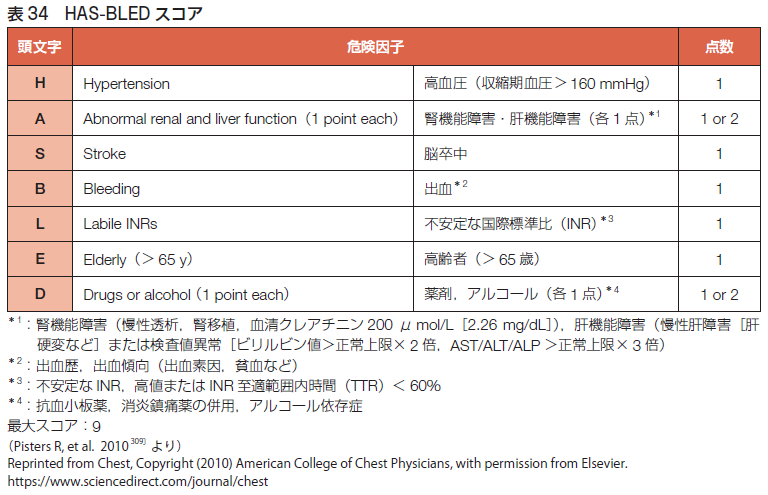
血栓症のリスク評価を行います。まずは「弁膜症性心房細動」か「非弁膜症性心房細動」かの鑑別を行います。「弁膜症性」は僧帽弁狭窄症と機械弁置換術後と定義、それ意外は「非弁膜症性」に分類します。生体弁は「非弁膜症性」に分類します。また、僧帽弁閉鎖不全症、僧帽弁修復術後も「非弁膜症性」に分類します。直接抗凝固薬は弁膜症性心房細動に適応はありません。血栓症のリスク評価には「CHADS2スコア」や「CHA2DS2-VAScスコア」がありますが、日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」では「CHADS2スコア」が採用されています。血栓症のリスク因子として、心不全、高血圧、年齢(75歳以上)、糖尿病を各1点、、脳卒中または一過性脳虚血発作(TIA)の既往を2点とし、0点低リスク、1点中等度リスク、2点以上高リスクと判定します。CHADS2スコアに含まれない因子としては、年齢(65-74歳)、血管疾患(心筋梗塞の既往、大動脈プラーク、末梢動脈疾患を含む血管疾患)、心筋症、女性、心エコー所見(左室収縮障害、左房機能異常、左房径、左房内もやもやエコー、左心耳内血栓、左心耳駆出ピーク血流速度低下)、低体重、腎機能障害があります。弁膜症性心房細動に対してはワルファリンの適応(PT-INR 2.0-3.0)、非弁膜症性心房細動でCHADS2スコア1点以上の場合は直接抗凝固薬を推奨、ワルファリン(PT-INR 1.6-2.6)を考慮可、CHAD2スコア0点の場合はその他の血栓リスクに応じて直接経口抗凝固薬またはワルファリン(PT-INR 1.6-2.6)を考慮可とします。非弁膜症性心房細動のワルファリンのPT-INR 1.6-2.6 の管理目標についてはなるべく2.0に近づけるようにすること、脳梗塞既往を有する二次予防の患者や高リスク(CHADS2スコア3点以上)に対しては年齢70歳未満ではPT-INR 2.0-3.0を考慮します。出血リスクの評価としては「HAS-BLEDスコア」があります。

ワルファリンと比較したDOACのメリットは、
・固定用量での投与が可能
・用量調整のための定期的な採血も不要
・頭蓋内出血発生率がかなり低い
・食事の影響がほとんどない
・他の薬剤との相互作用が少ない
・効果がすみや かに現れ、半減期が短いため術前へパリンへの置換が不要ないしは短時間で済む
一方、デメリットとして
・高度腎機能低下例では投与できない
・半減期が短く服用忘れによる効果低下が速い
・患者の費用負担増加の可能性
・弁膜症性心房細動には適応がない
その他、周術期(抜歯、消化管内視鏡、外科手術など)の抗凝固療法、虚血性心疾患合併心房細動の抗血栓療法、出血時の対応(止血・中和薬など)などについて、ガイドラインに詳しく記載されています。
【心拍数調節療法】
広義の心拍数調整療法には、薬物療法の他に、カテーテルアブレーションがあります。狭義の心拍数調整療法としては、β遮断薬、ジギタリス、ベラパミル、ジルチアゼム、アミオダロンを使います。
【洞調律維持療法】
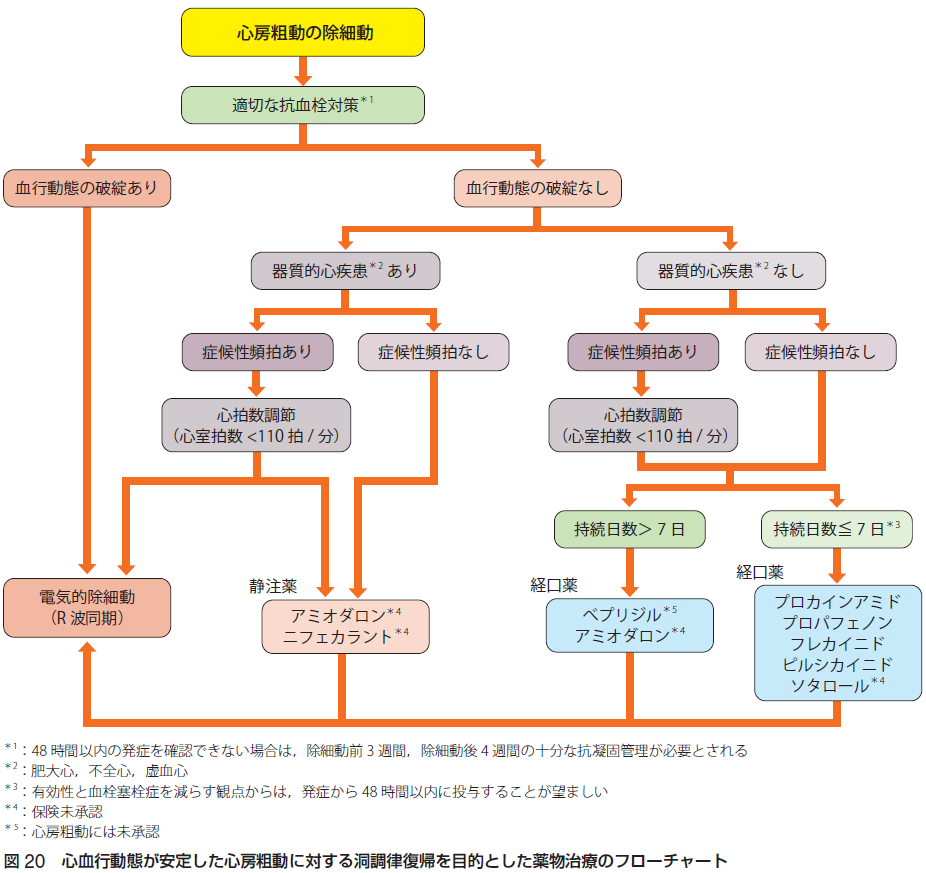
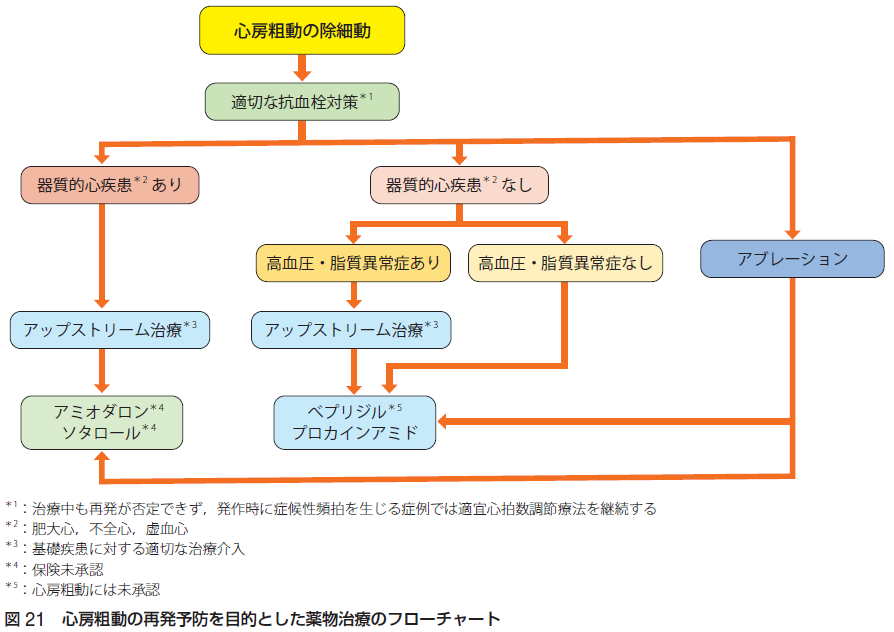
心房細動の停止(除細動)としては、適切な抗血栓対策を行い、血行動態の破綻がある場合には直流除細動を優先、血行動態の安定している場合には、ピルジカイニド、シベンゾリン、プロパフェノン、フレカイニド、ベプリジル、アミオダロンがあります。除細動後の心房細動の再発予防としては、ピルジカイニド、シベンゾリン、プロパフェノン、フレカイニド、ベプリジル、アミオダロン、ソタロール、カテーテルアブレーションがあります。
【アップストリーム治療】
心房細動に対するアップストリーム治療という概念があり、心房のリモデリングを抑制し、心房細動の新規発生や再発の抑制を目指すものです。ACE阻害薬、ARB、アルドステロン拮抗薬、スタチン、β遮断薬があります。
【カテーテルアブレーション】
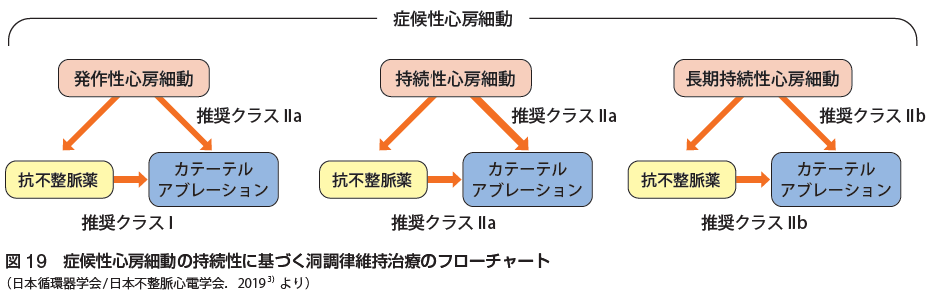
心房細動は進行すると発作性心房細動から持続性心房細動へ移行し、左房径も拡大しアブレーション成績も悪化するため、適応のある症例はタイミングを逃さずアブレーションを積極的に考慮する必要があるとされています。薬剤抵抗性(少なくとも1種類のI群またはIII 群抗不整脈薬が無効)の症候性発作性心房細動に対するカテーテ ルアブレーション適応は確立されており、「不整脈非薬物治療ガイドライン(2018年改訂版)」では推奨クラスI、エビデンスレベルAに位置づけられています。また、心不全(左室機能低下)を伴う心房細動に対するカテーテルアブレーションについて、「不整脈非薬物治療ガイドライン(2018年改訂版)」では、心不全を伴う心房細動患者におけるカテーテルアブレーション治療は予後改善効果が期待できる治療選択であると判断し、心不全(左室機能低下)の有無にかかわらず、同じ適応レベルを適用することを推奨(推奨クラスIIa、エビデンスレベルB)しています。高齢者の心房細動に対するカテーテルアブレーションに関して、心房細動患者の比較的多くは高齢者であり、高齢者に対するカテーテルアブレーション治療は、十分に高い有効率と安全性を有することが報告されており、アブレーションの効果の高い発作性心房細動症例におい ては、日常生活動作の保たれた高齢者(おおむね75歳以上)での治療適応を若年者と同様に考えることは妥当であると考えられるとガイドラインには記載されています。無症候性心房細動に対するカテーテルアブレーションについて、無症候性発作性心房細動で再発性のものおよび無症候性持続性心房細動に対するカテーテルアブレーション(推奨クラスIIb、エビデンスレベルC)とされています。
【心房粗動】
心房粗動は、心拍数240-440の規則的な波形を特徴するリエントリー性不整脈です。心房粗動240-340のI型心房粗動は、下大静脈三尖弁輪間解剖学的峡部 (cavotricuspid isthmus: CTI)を含むリエントリー回路であり、峡部依存性心房粗動(CTI-dependent atrial flutter)と呼ばれ、三尖弁輪を反時計方向に興奮回旋するものを「通常型」、三尖弁輪を時計方向に興奮回旋するものを「非通常型」に分類します。三尖弁輪以外のリエントリー回路のものを峡部非依存性心房粗動と呼びます。急性期治療としては、血行再建の破綻の有無を評価、適切な抗血栓対策のもの、電気的除細動、プロカインアミド、プロパフェノン、フレカイニド、ピルジカイニド、ソタロール、ベプリジル、アミオダロン、ニフェカラントなどを使います。再発予防としては、カテーテルアブレーションが峡部依存性心房粗動ならびに頬部非依存性心房粗動のいずれに対しても有効で、第一選択です。薬物療法としては、適切な抗血栓対策のもと、カテーテルアブレーション、ベプリジル、プロカインアミド、アミオダロン、ソタロールがあります。
【抗凝固療法】
心房粗動の血栓症リスクについて、心房粗動例を対象に血栓塞栓症の予防を目的とした前向き試験やメタ解析によれば、心房粗動は心房細動例と同等の血栓塞栓症リスクを有することが示されており、電気的除細動を施行した多施設共同試験では、心房粗動例のみでも血栓塞栓症の年間発症率が平均3%に認められるとされています。心房粗動例における抗血栓療法による有効性も報告されています。心房粗動における急性期ならびに慢性期抗血栓療法は心房細動と同等に管理することが推奨されています。
・血栓塞栓症の予防を目的とした心房粗動における抗凝固療法(推奨クラスI、エビデンスレベルA)
また、心房粗動と心房細動の合併は22-82%と報告されており、心房粗動があったら心房細動がないか評価が必要です。
詳しくは日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」をご覧ください。
日本循環器学会「2020年改訂版不整脈薬物治療ガイドライン」→http://www.j-circ.or.jp/guideline/pdf/JCS2020_Ono.pdf

