「循環器内科.com」に「Brugada症候群」についてまとめました。
・Brugada症候群→http://循環器内科.com/brugada
【Brugada症候群とは】
Brugada症候群とは、夜間に心室細動という致死的不整脈を引き起こすリスクのある心電図異常を特徴する症候群です。1992年にスペインのBrugada氏によって発見されました。日本人をはじめとするアジア人に多くく、男性に多く認められることがわかっています。日本では検診の心電図にてBrugada心電図の頻度は0.1-03%と比較的稀ではない心電図異常です。働き盛りの30-50代の男性が夜間に突然なくなるポックリ病の原因の一つではないかと疑われています。原因は心臓の電気的活動に関する遺伝子が特定されて来ています。
【Brugada症候群の診断基準】
まずは心電図検査を行います。心電図検査にてV1-V3誘導にてcoved型またはsaddleback型のST上昇という特徴的な心電図所見を認めた場合、「Brugada心電図」と診断されます。「Brugada心電図」を認め、かつBrugada症候群の診断基準を満たす場合に、「Brugada症候群」と診断します。つまり、重要なポイントですが、「Brugada心電図」イコール「Brugada症候群」ではありません。検診でわかることは「Brugada心電図」かどうかだけで、「Brugada症候群」かどうかはわかりません。検診機関によってはBrugada心電図とBrugada症候群の違いを混同して結果レポートに記載されていることがありますので注意が必要です。詳しくは、Brugada心電図は心電図所見により、3つに分類します。
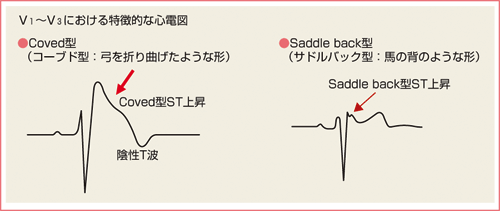
・V1-V3誘導でJ点から0.2mV以上のcoved型ST上昇(A型、type 1)
・V1-V3誘導でJ点から0.2mV以上のsaddleback型ST上昇(B型、type 2)
・V1-V3誘導でJ点から0.1mV以上0.2mV未満のcoved型の軽度ST上昇(C型、type 3)
最も診断的意義が高いのがtype 1です。coved型とは「ST部分が徐々に下降する(gradually descending)という表現で定義されています。Brugada症候群は心電図所見で「Brugada心電図」を認め、かつ、以下の
1、多形性心室頻拍・心室細動が記録されている
2、45歳以下の突然死の家族歴がある
3、家族に典型的type 1の心電図を認める者がいる
4、多形性心室頻拍・心室細動が心臓電気生理学的検査によって誘発される
5、失神や夜間の瀕死期呼吸を認める
5項目のうち1つ以上を満足するものと定義されています。心電図がtype 2または3 の場合は、薬物負荷試験で典型的なtype 1になった症例だけを上記の診断基準に当てはまるとされています。1肋間上の心電図記録が有用な場合もあります。また、失神などの症状や多形性心室頻拍・心室細動が認められた場合を「有症候性Brugada症候群」、特徴的な心電図で発作を起こしていない場合は「無症候性Brugada症候群」と分類することもあります。Brugada症候群は研究段階であり、今後も診断基準が変わって来る可能性があります。詳しくは日本循環器学会のガイドラインをご覧ください。
「QT延長症候群(先天性・二次性)とBrugada症候群の診療に関するガイドライン(2012年改訂版)」→http://www.j-circ.or.jp/guideline/pdf/JCS2013_aonuma_h.pdf
→http://www.nanbyou.or.jp/entry/2390
【Brugada症候群の治療】
Brugada症候群の突然死予防に立証されている唯一の治療は植込型除細動器(ICD)です。結局のところ、Brugada症候群の治療は、ICDを埋め込むか埋め込まないかのいずれかで、どうするのかという議論になります。ICDの埋め込みを行えば、ほぼ確実に致死的不整脈による突然死を防ぐことが出来ますが、定期的な外来通院、数年ごとの電池交換、自動車運転の制限、職業によっては制限、電磁波の影響や誤作動のリスクなど、日常生活に制限が掛かります。ただ一度心停止をして蘇生された例や致死的不整脈の確認されている例では突然死のリスクは非常に高いので、ICD埋め込みの適応です。日本循環器学会の「不整脈の非薬物治療ガイドライン」では、ICDの適応については以下のように記載されています。
クラスI(絶対適応):
・心停止蘇生例
・自然停止する多形性心室頻拍・心室細動が確認さ れている場合
クラスIIa(相対適応)
・Brugada型心電図(coved型)を有する例(薬物負荷、1肋間上の心電図記録で認めた場合も含む)で、以下の3項目のうち、2項目以上を満たす場合
1、失神の既往
2、突然死の家族歴
3、心臓電気生理学的検査で心室細動が誘発される場合
クラスIIb
・Brugada型心電図(coved型)を有する例で、上記の3項目のうち、1項目のみを満たす場合
ただ、どのような場合に突然死のリスクが高く、どのような場合に突然死のリスクが低いのか、数々の予測因子はあるのですが、完全に予測することは限界があり、専門家の中でも一定の見解は得られていないのが現状です。また、心臓電気生理学的検査や薬物負荷心電図などは原則的に入院が必要な検査であり、その必要性についても考えなくてはなりません。お茶の水循環器内科の方針としては、心電図、ホルター心電図にて致死的不整脈の出現がないか、心機能や脈を調整するホルモン等に異常がないか、採血等にて調べて行き、必要があれば電気生理学的検査等が可能な専門病院に紹介、問題がなさそうであれば経過観察という方針にしてます。詳しくは慶應義塾大学病院医療・健康情報サイト「KOMPAS」をご覧ください。
→http://kompas.hosp.keio.ac.jp/sp/contents/000656.html

【重要】ご来院前にご確認ください。
お茶の水循環器内科は循環器専門の医療機関です。対象は主に狭心症、心筋梗塞などの冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病などの生活習慣病、慢性心不全などの循環器疾患です。一般的な内科診療は行っていませんので予めご了承ください。 都内の医療機関探しは東京都医療機関案内サービスひまわりをご参考ください。
東京都医療機関案内サービスひまわり:03-5272-0303
→https://www.himawari.metro.tokyo.jp/qq13/qqport/tomintop

【お茶の水循環器内科】
お茶の水循環器内科は5年目を迎えました。当院は2014年秋、「心血管疾患の一次予防」を理念に神田小川町にてスタートしました。2016年春、現在の神田神保町にお引越し、2018年春、「その医療は心筋梗塞を減らすだろうか?」という行動規範のもと、循環器専門の医療機関になりました。世の中には救える病気とそうでない病気があります。その中で、心筋梗塞と脳卒中は血管の故障が原因であり、心血管疾患の危険因子をコントロールすることで十分に予防が可能です。具体的には、高血圧症、脂質異常症、糖尿病、喫煙、心房細動、慢性腎臓病等の心血管疾患の危険因子に対して適切な治療介入と治療継続を行うことが重要で、そのために当院は夜間や土日も診療をオープンにしています。心筋梗塞と脳卒中を防ぐこと、これが我々の使命です。お茶の水循環器内科をどうぞよろしくお願いいたします。
お茶の水循環器内科院長五十嵐健祐

【具体的な診療範囲】
お茶の水循環器内科は循環器専門の医療機関です。循環器内科とは心臓と血管を専門に診る診療科です。具体的には、狭心症、心筋梗塞などの冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病などの生活習慣病、慢性心不全などの循環器疾患です。循環器内科の診療範囲を具体的にまとめました。
・冠動脈疾患(急性心筋梗塞、労作性狭心症、他)
・心筋梗塞後、抗血小板療法、ステント留置後の管理、バイパス術後の管理・慢性心不全の管理
・心臓弁膜症(僧帽弁狭窄症、僧帽弁閉鎖不全症、大動脈弁狭窄症、大動脈弁閉鎖不全症、他)
・弁置換術後の管理、弁形成術後の管理、抗凝固療法・心筋症(肥大型心筋症、拡張型心筋症、高血圧性心肥大、他)
・大動脈瘤、大動脈解離後の管理
・不整脈(心房細動、房室ブロック、上室期外収縮、心室期外収縮、他)
・心房細動の抗凝固療法、心原性脳塞栓症の予防、アブレーション治療の適応の評価、アブレーション治療後の管理
・脳卒中、脳血管障害、脳梗塞(ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症)、脳出血、くも膜下出血、一過性脳虚血発作、脳卒中後の管理
・高血圧症、二次性高血圧症
・脂質異常症、家族性高コレステロール血症
・2型糖尿病、1型糖尿病、糖尿病合併症の管理、インスリン管理
・慢性腎臓病、腎硬化症の管理、糖尿病性腎症の管理
・その他、健診後の再検査、食事指導、運動指導、禁煙外来、など
以上、心臓と血管を専門に診る診療科が循環器内科です。高血圧症、脂質異常症、糖尿病、慢性腎臓病等の生活習慣病も心血管疾患の危険因子として循環器内科の守備範囲です。心筋梗塞や脳卒中にならないようにする、一度なってしまっても再発しないようにする、というのが循環器内科の仕事です。予防に勝る治療はありません。お気軽に主治医までご相談ください。

