「循環器内科.com」に「心原性脳塞栓症」についてまとめました。
心原性脳塞栓症→http://循環器内科.com/cce
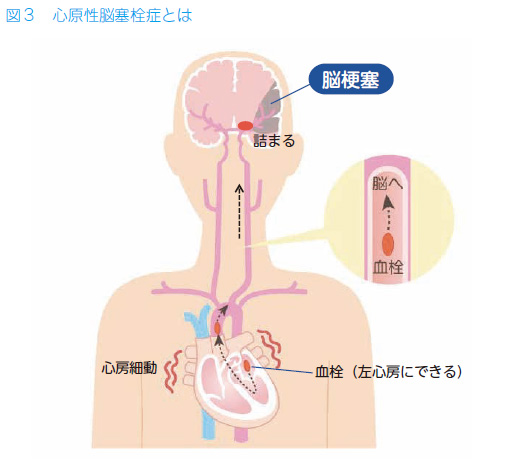
【心原性脳塞栓症とは】
心原性脳塞栓症(しんげんせいのうそくせんしょう)とは、心臓の中の血栓が原因となって、脳の血管に詰まって起こる脳梗塞です。原因は心房細動(しんぼうさいどう)という不整脈が主な原因です。心原性脳塞栓症は重症な脳梗塞になることが多く予防が重要です。心房細動という不整脈があると、心臓の中の左心房という場所に、血液の滞りが続き、血液の塊、血栓が出来やすくなります。なぜかと言うと、血液は、出血に備えて流れていないと固まる、凝固する性質をもともと持っているからです。心臓に出来た血栓は、左心房、左心室、大動脈、総頚動脈、内頚動脈と、血管の中を血流に乗って飛んでいき、脳の血管まで辿り着き、最終的に脳の血管に詰まると脳梗塞に至ります。小指の爪くらいの大きさの血栓であっても脳の半分の血管が一本詰まってしまうくらい、重症な脳梗塞になってしまいます。重症な脳梗塞とは、2割は命が助からず、救急車で運ばれてすぐに最善の治療をしても、2割は寝たきりか要介護の状態に、5割の患者さんは何らかの後遺症を残ってしまい、今まで通りの社会生活に復帰出来る場合はほんとわずか、というのが心原性脳塞栓症を起こしてしまった場合の予後です。ですので、なんとしても脳梗塞が起こすのを防ぐことが重要です。これが心房細動を放置してはいけない理由です。
【心房細動とは】
心房細動とは脳梗塞の原因となる不整脈です。心房細動自体は症状はほとんどないか、あっても動悸や脈が乱れる感じを自覚する程度ですが、自覚症状があるかどうかと脳梗塞の発症リスクは関係なく、脳梗塞予防が必要です。最も多い要因は加齢と高血圧症です。今までに健診で心電図異常を指摘されていることも多いですので、健診で心電図異常を指摘されていたら、放置せずに必ず主治医に相談しましょう。また、検診を何年も受けていなければ年に一回は検診を受けましょう。
【心原性脳塞栓症の診断】
心原性脳塞栓症の診断は脳梗塞の診断と心原性脳塞栓症の原因である心房細動の検出の二つによって診断されます。心房細動の診断に関しては心房細動のページをご覧ください。
心房細動→http://循環器内科.com/af
心原性脳塞栓症を疑う神経脱落症状が突然発症している場合、脳卒中を疑い速やかに頭部画像検査を行います。まずは大きく、出血なのか梗塞なのか、どちらでもないのか、が重要ですので、頭部CTにて脳出血、くも膜下出血を検出します。心原性脳塞栓症は広大な範囲の梗塞巣を来すことが多く、大脳半球に大きな早期虚血所見(Early CT signs)を認めることもしばしばあります。心原性脳塞栓症発症後の自然再開通を起こした例では、一定時間梗塞や虚血に陥った脆弱が血管が破綻し、出血性梗塞(Hemorrhagic infarction)を来していることも珍しくなく、心原性脳塞栓症を疑うCT所見です。頭部CTの次に通常、頭部MRIを撮影します。頭部MRI、特に拡散強調画像(Diffusion weighted image: DWI)は発症早期の脳梗塞も検出可能です。T2*強調画像(T2 Star weighted image: T2 Star)では微小出血も含めた出血病変も検出可能ですので、施設によってはCTをスキップしてMRIファーストで検査をしてしまうところもあります。脳卒中の病型診断、原因の精査のために、通常、MR血管画像(Magnetic resonance angiography: MRA)、凝固や線溶マーカーも含めた採血検査も行います。心原性脳塞栓症を疑った場合、塞栓子となった血栓がどこから飛んできたのか塞栓源の検索することが重要で、頸動脈エコー、心電図、心エコー、必要があればホルター心電図や経食道心エコー(Trans esophageal echocardiography: TEE)、明らかな塞栓源が捕まらない場合はアテローム血栓性脳梗塞として治療を開始することも少なくありません。また逆に、アテローム血栓性脳梗塞として治療していたところ、発作性心房細動や左心房内に血栓が見付かり、心原性脳塞栓症の治療に切り替えることも少なくありません。それぞれ、治療法や予防法が異なりますので、確定診断のために何度も繰り返し検査を行うこともあります。以前に検診等で心房細動と指摘されたことがある、という病歴は非常に重要で、不整脈と言われたことがある、だけではなく、心房細動と言われたことがあるのか、心房細動以外の不整脈なのか、何なのか極めてが重要ですので、不整脈と指摘された場合は合わせてその診断名まで把握しておくことが大切です。
【心原性脳塞栓症の治療】
アテローム血栓性脳梗塞は非常に大きな脳梗塞ですので、救急搬送前の死亡例も少なくありません。救急搬送後はまずは救命を第一に、気道、呼吸、循環などの全身状態の安定を図ります。発症早期に医療機関に受診出来た場合、血栓溶解療法が適応になることも少なくありません。心原性脳塞栓症の急性期に対する治療、脳梗塞後遺症に対してのリハビリテーション治療、心原性脳塞栓症の再発予防のための抗凝固療法に分かれます。
・グルドパ(アルテプラーゼ)、遺伝子組換組織プラスミノーゲン活性化因子(recombinant tissue plasminogen activator: rt-PA)、血栓溶解薬です。発症4.5時間以内の脳梗塞に対して、適応基準を満たせば、合併症に注意しながら使います。日本脳卒中学会の「rt-PA(アルテプラーゼ)静注療法適正治療指針」に従って使用します。心原性脳塞栓症は非常に太い血管の閉塞ですので何もしないと命に関わるか助かっても多くの場合何らかの神経後遺症が残ってしまいます。心原性脳塞栓症は出血性梗塞を起こすことも多く、血栓溶解療法の適応は慎重に判断しますが、血栓溶解療法は劇的な神経予後が期待出来る治療法ですので、血栓溶解療法の禁忌を満たさなければ効果を期待して治療に踏み切ることも少なくありません。いずれも、発症4.5時間以内に治療開始することが条件で、早ければ早いほどよく、遅ければ遅いほど治療効果は期待出来ないので、発症に気付いた時点で速やかに救急車を呼ぶ必要があります。
・血栓回収療法、血栓溶解療法が無効の発症8時間以内の脳梗塞に対し、脳血管カテーテル法にて様々な血栓回収療法デバイスが登場しています。劇的な再開通を認めることも期待出来ますが、術者の熟練が必要とされています。治験段階のものもたくさんあり、今後の新しい脳梗塞治療として期待されていますが、詳しくは専門的になりますので割愛します。現状としては可能な施設が限られることが欠点です。
・スロンノン(アルガトロバン)、ヘパリン(低分子ヘパリン)、静注の抗凝固薬です。アテローム血栓性脳梗塞の急性期には凝固能亢進が認められることが多く、梗塞巣の拡大予防、再発予防を期待して急性期治療には抗凝固療法を行います。
・グリセオール(グリセリン)、マンニット(マンニトール)、脳浮腫治療薬です。脳ヘルニアなど生命を脅かす脳浮腫に対して使います。
・ラジカット(エダラボン)、フリーラジカルスカベンジャー(Free redical scavenger)と呼ばれる脳保護薬です。脳保護作用を期待して使います。
脳梗塞後の後遺症としての神経機能障害に対しては脳梗塞後リハビリテーションを行います
・エリキュース(アピキサバン)、プラザキサ(ダビガトラン)、イグザレルト(リバーロキサバン)、リクシアナ(エドキサバン)、直接経口抗凝固薬(DOAC; Direct oral anticoagulant)などと呼ばれるグループの抗凝固療薬です。心原性脳塞栓症の予防、再発予防に対して使います。抗凝固作用の発現が早いので、ヘパリンやアルガトロバンから早期に切り替え、または経口摂取が可能であればDOACファーストで抗凝固療法を導入することもあります。ワルファリンと比べて出血リスクが少ない、出血しても危篤な重症出血となりにくい、などのメリットがあります。新薬なので薬価が高いのと、薬が切れるのが早いので一日でも飲み忘れてはいけない点が注意です。
・ワーファリン(ワルファリン)、昔からある抗凝固薬です。僧帽弁狭窄症や人工弁置換術後などはワーファリンによる抗凝固療法が必要です。また、今までずっとワーファリン治療にて特に合併症も何も問題が起きていない場合は無理矢理と新薬に変える必要はないと考えています。一度出血を起こすと止まりにくい、定期的に採血で凝固能をチェックする必要がある、ビタミンK依存性凝固因子というものに作用して効果を発揮するため、ビタミンKを多く含む食べ物の食事制限があること、肝臓癌の腫瘍マーカーPIVKA-IIが肝臓癌でなくても陽性となる、などが注意です。
・バイアスピリン(アスピリン)、プラビックス(クロピドグレル)、パナルジン(チクロピジン)、プレタール(シロスタゾール)、抗血小板薬です。抗血小板療法は心原性脳塞栓症の予防、再発予防に対しては無効、無益であるどころか出血性副作用でむしろ有害であることはわかっていますので、心房細動患者さんに対して抗血小板薬が処方されていたら特に理由のない限り、抗血小板療法は中止し、速やかに抗凝固療法に切り替えます。抗血小板療法と抗凝固療法の併用は無視出来ないくらい出血性合併症が増加しますので、どちらかを優先するか、または出血に注意しながら慎重に抗凝固療法を行います。まだまだ議論のあるところですが、ラクナ梗塞後に心房細動が見付かった場合は抗凝固療法を優先するケースが多いですし、心筋梗塞後ステント留置後で抗血小板薬二剤併用療法(Dual anti platelet therapy: DAPT)期間中に心房細動が見付かった場合には十分な血圧コントロールのもと慎重に抗血小板療法と抗凝固療法を併用します。出血ハイリスク例に対してはリスクとベネフィットの全体のバランスを考え、抗血栓療法を減量、中止せざるを得ないケースもあります。
全ての薬には副作用がありますが、主治医はデメリット、メリットを総合的に考えて一人ひとりに最適な薬を処方しています。心配なことがあれば何なりと主治医またはかかりつけ薬局の薬剤師さんまでご相談ください。
【心原性脳塞栓症の予防】
・心原性脳塞栓症は心房細動という不整脈が原因です。高血圧症が原因のラクナ梗塞、高血圧症、脂質異常症、糖尿病、喫煙などの動脈硬化が原因のアテローム血栓性脳梗塞、とはかなり性格が異なります。また抗凝固療法によって心原性脳塞栓症はリスクを低減可能である点も、他の脳梗塞と違うところです。
心房細動という不整脈に対する治療、心房細動に対するカテーテルアブレーション治療なども選択肢に入ります。心房細動自体への治療、抗不整脈治療、レートコントロール治療、心房細動に対するカテーテルアブレーション治療などは心房細動のページをご覧ください。
心房細動→http://循環器内科.com/af
高血圧症、脂質異常症、糖尿病、喫煙などの動脈硬化のリスク因子があれば、心房細動とは独立した脳梗塞のリスクですので、それぞれの治療をしっかりと行います。
・高血圧症→http://循環器内科.com/ht
・脂質異常症→http://循環器内科.com/dl
・糖尿病→http://循環器内科.com/dm
・心房細動→http://循環器内科.com/af
・大量飲酒→http://循環器内科.com/ld
【心房細動検出アプリ】
最近はスマートホンで脈をチェック出来るアプリがあります。医療機器ではありませんが、脈のセルフチェックに役に立ちます。お茶の水循環器内科開発の心房細動検出アプリ「ハートリズム」を紹介します。

→http://ochanomizunaika.com/heartrhythm
お茶の水循環器内科が開発した日本初の心房細動検出アプリです。無料ですので、ぜひご自由にご活用ください。心房細動の早期発見の目的の他にも、動悸症状の時に脈に異常がないかどうかのチェック、心房細動アブレーション治療後の再発チェックなどにも使えるようです。いずれにせよ、脈に何らかの異常がありそうな場合は必ず医療機関を受診し、心電図検査を受けましょう。

【重要】ご来院前にご確認ください。
お茶の水循環器内科は循環器専門の医療機関です。対象は狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。一般的な内科診療は行っていませんので予めご了承ください。都内の医療機関探しは東京都医療機関案内サービスひまわりをご参考ください。
東京都医療機関案内サービスひまわり:03-5272-0303
→https://www.himawari.metro.tokyo.jp/qq13/qqport/tomintop

【お茶の水循環器内科】
お茶の水循環器内科は循環器専門の医療機関です。当院は2014年秋、「心血管疾患の一次予防」を理念に神田小川町にてスタートしました。2016年春、現在の神田神保町にお引越し、2018年春、「その医療は心筋梗塞を減らすだろうか?」という行動規範のもと、循環器専門の医療機関になりました。世の中には救える病気とそうでない病気があります。その中で、心筋梗塞と脳卒中は血管の故障が原因であり、高血圧症、脂質異常症、糖尿病、喫煙、心房細動等の心血管疾患の危険因子をコントロールすることで十分に予防可能です。心血管疾患の危険因子に対して適切な治療介入と治療継続のために、お茶の水循環器内科は夜間も土日も診療をオープンにしています。心筋梗塞と脳卒中を防ぐこと、これが当院のミッションです。お茶の水循環器内科をどうぞよろしくお願いいたします。
お茶の水循環器内科院長五十嵐健祐

【具体的な診療範囲】
お茶の水循環器内科は循環器専門の医療機関です。循環器内科とは心臓と血管を専門に診る診療科です。具体的には、狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。循環器内科の診療範囲を具体的にまとめました。
・冠動脈疾患(急性心筋梗塞、労作性狭心症、他)
・心筋梗塞後、抗血小板療法、ステント留置後の管理、バイパス術後の管理・慢性心不全の管理
・心臓弁膜症(僧帽弁狭窄症、僧帽弁閉鎖不全症、大動脈弁狭窄症、大動脈弁閉鎖不全症、他)
・弁置換術後の管理、弁形成術後の管理、抗凝固療法・心筋症(肥大型心筋症、拡張型心筋症、高血圧性心肥大、他)
・大動脈瘤、大動脈解離後の管理
・不整脈(心房細動、房室ブロック、上室期外収縮、心室期外収縮、他)
・心房細動の抗凝固療法、心原性脳塞栓症の予防、アブレーション治療の適応の評価、アブレーション治療後の管理
・脳卒中、脳血管障害、脳梗塞(ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症)、脳出血、くも膜下出血、一過性脳虚血発作、脳卒中後の管理
・高血圧症、二次性高血圧症
・脂質異常症、家族性高コレステロール血症
・2型糖尿病、1型糖尿病、糖尿病合併症の管理、インスリン管理
・慢性腎臓病、腎硬化症の管理、糖尿病性腎症の管理
・その他、健診後の再検査、食事指導、運動指導、禁煙外来、など
以上、心臓と血管を専門に診る診療科が循環器内科です。高血圧症、脂質異常症、糖尿病、慢性腎臓病等の生活習慣病も心血管疾患の危険因子として循環器内科の守備範囲です。心筋梗塞や脳卒中にならないようにする、一度なってしまっても再発しないようにする、というのが循環器内科の仕事です。予防に勝る治療はありません。お気軽に主治医までご相談ください。

