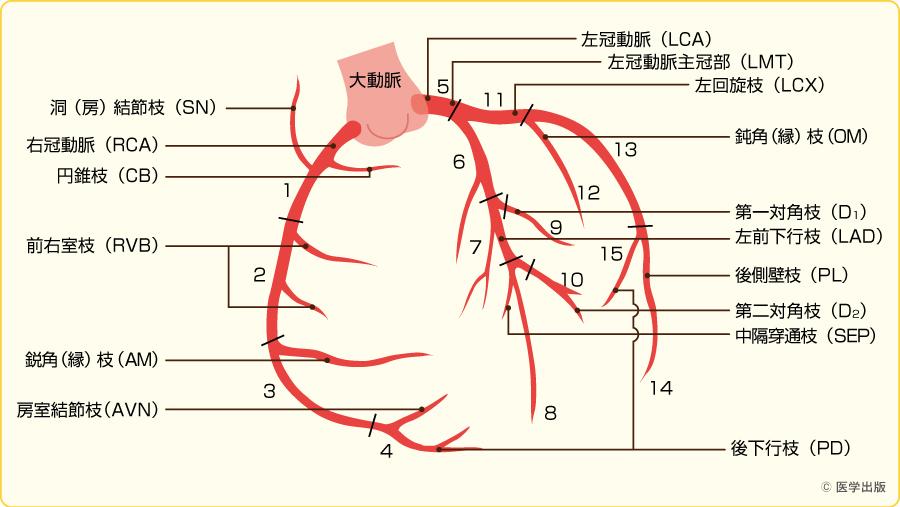
「循環器内科.com」に「陳旧性心筋梗塞」についてまとめました。
陳旧性心筋梗塞→http://循環器内科.com/omi
【陳旧性心筋梗塞とは】
陳旧性心筋梗塞(old myocardial infarction: OMI)とは、急性心筋梗塞(Acute myocardial infarction: AMI)の発症後、病状が安定した慢性期の状態です。発症から72時間以内を急性心筋梗塞、72時間以降30日以内を亜急性心筋梗塞、30日以降を陳旧性心筋梗塞とする定義もありますが、実臨床では、今まさに急性心筋梗塞を起こしているかそうでないかが重要なので、今まさに心筋梗塞を起こしている訳ではない状態、既往歴としての心筋梗塞のことを主に陳旧性心筋梗塞と呼びます。
【陳旧性心筋梗塞の検査】
陳旧性心筋梗塞とは、30日以上前に急性心筋梗塞を起こしており、その後の病状が安定した慢性期の状態とのことです。診断は急性心筋梗塞の診断されてから発症30日以上経過していることです。その後は、急性心筋梗塞の治療としてステント留置をした場合、ステント留置をしなかった場合、いずれも冠動脈に再狭窄を起こしていないか、定期的に冠動脈の状態を評価します。心臓の血管の調べ方は、冠動脈造影、冠動脈CT、心臓MRIと3種類あります。それぞれ特徴がありますので、主治医の判断に従いましょう。明らかに冠動脈狭窄を認める場合にはそのままカテーテル治療へ進めることが可能な冠動脈造影検査、外来で冠動脈狭窄の有無を詳細に評価したい場合は冠動脈CT、放射線を使わずに心臓の弁や筋肉の情報も調べたい場合は心臓MRIとあります。運動による症状や心電図の変化を評価したい場合は運動負荷心電図検査などがあります。詳しくは各ページをご覧ください。
・冠動脈造影→http://循環器内科.com/cag
・冠動脈CT→http://循環器内科.com/cta
・心臓MRI→http://循環器内科.com/cmri
【陳旧性心筋梗塞の管理】
急性心筋梗塞後に一番の問題は急性心筋梗塞の再発です。一度心筋梗塞を起こしている場合は、他の冠動脈にも同様に動脈硬化を来していることがほとんどで、心筋梗塞の再発を防ぐことが一番重要です。さらに、心筋梗塞を起こした部位は次第に線維化、希薄化し、収縮力を失います。広範囲な心筋梗塞では収縮不全による心不全を来します。また、心筋梗塞後の合併症として様々な不整脈があります。陳旧性心筋梗塞では、心筋梗塞の再発予防、心不全の管理、不整脈の管理などが中心になります。
ここでは、急性心筋梗塞の治療として一番多いケースとして、冠動脈カテーテル治療を行い、ステント留置を行ったケースとして代表的な治療法を説明します。一番の目的は急性心筋梗塞の再発予防です。冠危険因子に対して適切な治療を行うことに加えて、特にステント留置を行った場合には、ステント留置後のステント内再狭窄(ISR: Intra-Stent Restenosis)を防ぐために、抗血小板薬二剤併用療法(DAPT: Dual Anti-Platelet Therapy)が重要です。
・バイアスピリン、エフィエント(プラスグレル)
抗血小板薬二剤併用療法(Dual Anti-Platelet Therapy: DAPT)と言います。通常、バイアスピリン(アスピリン)をベースの一剤として、プラビックス(クロピドグレル)かエフィエント(プラスグレル)かもう一剤を併用します。通常、ステント留置から6ヶ月後から12ヶ月後に、再度フォローアップの冠動脈造影を行います。
・バイアスピリン
フォローアップの冠動脈造影にてステント内再狭窄を認めないことを確認後、DAPTからSAPTに切り替え可能かどうか判断します。個々の症例によってケースバイケースですが、多くの場合PCI後DAPT、9ヶ月後前後に冠動脈造影、問題なければSAPTに切り替えを行います。SAPT(Single Anti-Platelet Therapy)は原則として生涯継続が必要です。
・禁煙、喫煙は明らかに心筋梗塞、心筋梗塞の再発のリスク因子です。煙草は辞めましょう。
・硝酸薬、ニトロペン(ニトログリセリン)、ニトロール(硝酸イソソルビド)、フランドルテープ(硝酸イソソルビド貼付薬)、ニトロダーム(ニトログリセリン)、ミオコールスプレー(ニトログリセリン)、アイトロール(一硝酸イソソルビド)、硝酸薬と呼ばれる狭心症治療薬です。冠動脈拡張作用で、発作を解除します。ニトロペンは舌下錠、ニトロールやミオコールはスプレー剤、フランドルはテープ剤があります。
・スタチン、クレストール(ロスバスタチン)、リピトール(アトルバスタチン)、リバロ(ピタバスタチン)、脂質を下げて、動脈硬化を予防します。
・βブロッカー、アーチスト(カルベジロール)、メインテート(ビソプロロール)、テノーミン(アテノロール)、心臓の脈や収縮力を適度に落として心臓を休ませ、心筋梗塞の再発を防ぎます。
・PPI、タケプロン(ランソプラゾール)、ネキシウム(エソメプラゾール)、パリエット(ラベプラゾール)、抗血小板薬による胃潰瘍を防ぐため、制酸薬を併用します。
その他、高血圧症、脂質異常症、糖尿病などの危険因子があればそれぞれ治療を行います。下記、典型的な例として、高血圧症、脂質異常症、糖尿病等の冠危険因子を複数認め、かつ、急性心筋梗塞後に慢性心不全を発症しているケースとして説明します。
・ACE阻害薬、レニベース(エナラプリル)、タナトリル(イミダプリル)、降圧薬であると同時に、心筋のリモデリングを抑制し、慢性心不全の悪化を防ぐ効果があります。拡張型心筋症、肥大型心筋症等の心筋症に対しては進行抑制効果を期待して使います。
・ARB、アジルバ(アジルサルタン)、オルメテック(オルメサルタン)、ブロプレス(カンデサルタン)、降圧薬であると同時に、心筋のリモデリングを抑制し、慢性心不全の悪化を防ぐ効果があります。拡張型心筋症、肥大型心筋症等の心筋症に対しては進行抑制効果を期待して使います。
・アルドステロン拮抗薬、ACE阻害薬、ARBと同様、心筋のリモデリングを抑制し、慢性心不全の悪化を防ぐ効果があります。アルダクトン(スピロノラクトン)、セララ(エプレレノン)があります。
・利尿薬、余分な水分を体外に排出し、心臓への負担を軽減します。肺うっ血やむくみがある場合にも使います。ラシックス(フロセミド)、フルイトラン(トリクロルメチアジド)、ナトリックス(インダパミド)、サムスカ(トルバプタン)などがあります。
・カルシウム拮抗薬、アムロジン(アムロジピン)、アダラート(ニフェジピン)、ヘルベッサー(ジルチアゼム)、ワソラン(ベラパミル)、降圧薬であると同時に、冠動脈拡張作用を期待して使います。冠攣縮性狭心症を合併している場合には冠動脈拡張作用のために使います。
・ゼチーア(エゼチミブ)、エパデール(イコサペント酸エチル)、ロトリガ(オメガ‐3脂肪酸エチル)、脂質改善薬です。スタチンで十分に脂質が改善していない場合に追加します。ゼチーアは小腸のコレステロールトランスポーターに作用し、脂質の吸収を阻害します。エパデール、ロトリガは良質な脂肪酸で、主に善玉コレステロールを改善します。
・SGLT2阻害薬、ジャディアンス(エンパグリフロジン)、カナグル(カナグリフロジン)、糖尿病治療薬です。利水効果、心不全に対してよい効果があることがわかって来ています。現在、慢性心不全に対して適応はありませんが、今後慢性心不全に対して使われる可能性があります。
・ジャヌビア(シタグリプチン)、トラゼンタ(リナグリプチン)、エクア(ビルダグリプチン)、アマリール(グリメピリド)、経口血糖降下薬です。SGLT2阻害薬で十分に血糖が改善しない場合に追加します。経口血糖降下薬には多数あるので、適宜病状に合ったものを追加します。メトグルコ(メトホルミン)は経口血糖降下薬の基本薬ですが、造影剤と相性が悪いため、急性心筋梗塞後のようにまたいつ造影検査をするかわからない状態では使わないという判断をすることもあります。
・抗不整脈薬、慢性心不全の原因として不整脈、または慢性心不全の結果、不整脈がある場合、抗不整脈薬を使います。アンカロン(アミオダロン)、シベノール(シベンゾリン)、シンビット(ニフェカラント)、他多数の抗不整脈薬があります。
・抗凝固薬、心機能が高度に低下している場合、慢性心不全の結果、心房細動がある場合、脳梗塞予防のため抗凝固療法が必要になります。僧帽弁狭窄症などの弁膜症が原因の弁膜症心房細動にはワーファリン(ワルファリン)、非弁膜症心房細動(Non valvular atrial fibrillation: NVAF)には、エリキュース(アピキサバン)、プラザキサ(ダビガトラン)、リクシアナ(エドキサバン)、イグザレルト(リバロキサバン)、ワーファリン(ワルファリン)を使います。
・経口強心薬、ジゴシン(ジゴキシン)、心筋収縮力を高めます。中毒域が近いため、昔ほど使われなくなりましたが、頻脈性の心房細動で心収縮力も低下している場合などにはよい適応となることもあります。
その他の治療法として、心臓リハビリテーション、静注強心薬、弁膜症に対しての外科的治療、ペースメーカー、心拍再同期療法(Cardiac resynchronization therapy: CRT)、植込型除細動器(Implantable cardioverter defibrillator: ICD)、補助人工心臓、植込型人工心臓、心移植、などがありますが、専門的になりますので割愛します。
【陳旧性心筋梗塞の予防】
・高血圧症→http://循環器内科.com/ht
・脂質異常症→http://循環器内科.com/dl
・糖尿病→http://循環器内科.com/dm
・大量飲酒→http://循環器内科.com/ld
陳旧性心筋梗塞の予防とは、すなわち急性心筋梗塞の予防です。急性心筋梗塞の原因は動脈硬化です。高血圧症、脂質異常症、糖尿病、喫煙、大量飲酒、加齢、冠動脈疾患の家族歴など、動脈硬化のリスク因子が多ければ多いほど起こしやすいです。逆に、動脈硬化のリスク因子が少なければ少ないほど急性心筋梗塞にはなりにくいです。これが、高血圧症、脂質異常症、糖尿病が自覚症状がなくても治療が必要な理由です。修正可能なリスク因子をコントロールして、急性心筋梗塞にならないようにしましょう。

【重要】来院前にご確認ください。
お茶の水循環器内科は循環器専門の医療機関です。対象は狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。一般的な内科診療は行っていませんので予めご了承ください。都内の医療機関探しは東京都医療機関案内サービスひまわりをご活用ください。
東京都医療機関案内サービスひまわり:03-5272-0303
→https://www.himawari.metro.tokyo.jp/qq13/qqport/tomintop

【お茶の水循環器内科】
お茶の水循環器内科は循環器専門の医療機関です。当院は2014年秋、「心血管疾患の一次予防」を理念に神田小川町にてスタートしました。2016年春、現在の神田神保町にお引越し、2018年春、「その医療は心筋梗塞を減らすだろうか?」という行動規範のもと、循環器専門の医療機関になりました。世の中には救える病気とそうでない病気があります。その中で、心筋梗塞と脳卒中は血管の故障が原因であり、高血圧症、脂質異常症、糖尿病、喫煙、心房細動等の心血管疾患の危険因子をコントロールすることで十分に予防可能です。心血管疾患の危険因子に対して適切な治療介入と治療継続のために、お茶の水循環器内科は夜間も土日も診療をオープンにしています。心筋梗塞と脳卒中を防ぐこと、これが当院のミッションです。お茶の水循環器内科をどうぞよろしくお願いいたします。
お茶の水循環器内科院長五十嵐健祐

【具体的な診療範囲】
お茶の水循環器内科は循環器専門の医療機関です。循環器内科とは心臓と血管を専門に診る診療科です。具体的には、狭心症、心筋梗塞等の冠動脈疾患、心房細動を始めとする不整脈、心血管疾患の危険因子としての高血圧症、脂質異常症、糖尿病等の生活習慣病、慢性心不全等の循環器疾患です。循環器内科の診療範囲を具体的にまとめました。
・冠動脈疾患(急性心筋梗塞、労作性狭心症、冠攣縮性狭心症、他)
・心筋梗塞後、ステント留置後の管理、抗血小板療法、バイパス術後の管理
・慢性心不全の管理
・心筋症(肥大型心筋症、拡張型心筋症、高血圧性心肥大、他)
・心臓弁膜症(僧帽弁狭窄症、僧帽弁閉鎖不全症、大動脈弁狭窄症、大動脈弁閉鎖不全症、他)
・弁置換術後の管理、弁形成術後の管理、抗凝固療法
・不整脈(心房細動、房室ブロック、上室期外収縮、心室期外収縮、他)
・心房細動の抗凝固療法、心原性脳塞栓症の予防、アブレーション治療適応の評価、アブレーション治療後の管理
・脳卒中、脳血管障害、脳梗塞(ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症)、脳出血、くも膜下出血、一過性脳虚血発作、脳卒中後の管理
・大動脈瘤、大動脈解離後の管理
・高血圧症、二次性高血圧症
・脂質異常症、家族性高コレステロール血症
・2型糖尿病、1型糖尿病、インスリン管理、糖尿病合併症の管理
・慢性腎臓病、腎硬化症の管理、糖尿病性腎症の管理
・その他、健診後の再検査、食事指導、運動指導、禁煙外来、など
以上、心臓と血管を専門に診る診療科が循環器内科です。高血圧症、脂質異常症、糖尿病等の生活習慣病も心血管疾患の危険因子として循環器内科の守備範囲です。心筋梗塞や脳卒中にならないようにする、一度なってしまっても再発しないようにする、というのが循環器内科の仕事です。予防に勝る治療はありません。受付または主治医までお気軽にご相談ください。

