急性・慢性心不全→https://ochanai.com/acuteandchronicheartfailure
2018年3月、日本循環器学会、日本心不全学会らから、「急性・慢性心不全診療ガイドライン(2017年改訂版)」が発表されました。
「急性・慢性心不全診療ガイドライン(2017年改訂版)」→http://www.j-circ.or.jp/guideline/pdf/JCS2017_tsutsui_h.pdf
心不全に関するガイドラインは、2000年に日本循環器学会から「慢性心不全治療ガイドライン」「急性重症心不全治療ガイドラ イン」が発表、2005年と2010年に「慢性心不全治療ガイドライン」改訂、2011年に「急性重症心不全治療ガイドライン」は「急性心不全治療ガイドライ ン」として改訂、2008年に欧州心臓病学会(European Society of Cardiology: ESC)から慢性心不全と急性心不全の両者を合わせたガイドライン 「Guidelines for the diagnosis and treatment of acute and chronic heart failure」として統一されたことなどを受けて、日本でも、日本循環器学会、日本心不全学会、日本胸部外科学会、日本高血圧学会、日本心エコー図学会、日本心臓血管外科学会、日本心臓病学会、日本心臓リハビリテーション学会、日本超音波医学会、日本糖尿病学会、日本不整脈心電学会、厚生労働省難治性疾患政策研究事業「特発性心筋症に関する調査研究」、日本医療研究開発機構難治性疾患実用化研究事業「拡張相肥大型心筋症を対象とした多施設登録観察研究」合同で、「急性・慢性心不全診療ガイドライン(2017年改訂版)」として今まで急性心不全と慢性心不全に分かれていた心不全診療ガイドラインが一本化されました。
主な改訂項目としては、心不全の定義、一般向けにわかりやすい定義、心不全とそのリスクの進展のステージと治療目標をあらたに記載、心不全の左室駆出率による分類、心不全診断アルゴリズムをあらたに作成、心不全予防、心不全治療アルゴリズムをあらたに作成、併存症の病態と治療、急性心不全の治療において時間経過と病態をふまえた フローチャートをあらたに作成、重症心不全における補助人工心臓治療のアルゴリズム をあらたに作成、緩和ケアに関する記載を充実、など多岐に渡ります。
心不全の定義について、ガイドラインとしての定義として、「なんらかの心臓機能障害,すなわち,心臓に器質的および/あるいは機能的異常が生じて心ポンプ機能の代償機転が破綻した結果,呼吸困難・倦怠感や浮腫が出現し,それに伴い運動耐容能が低下する臨床症候群」、一般向けの定義(わかりやすく表現したもの)として、「心不全とは,心臓が悪いために,息切れやむくみが起こり,だんだん悪くなり,生命を縮める病気です.」と、定義されました。
心不全を、左室駆出率(left ventricular ejection fraction: LVEF)によって分類、具体的には、左室駆出率が低下した心不全(heart failure with reduced ejection fraction: HFrEF)、左室駆出率が保たれた心不全(heart failure with preserved ejection fraction: HFpEF)、左室駆出率が軽度低下した心不全(heart failure with midrange ejection fraction: HFmrEF)、左室駆出率が改善した心不全(heart failure with improved ejection fraction、またはheart failure with recovered EF: HFrecEF)に分類、
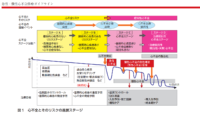
心不全のステージ分類として、リスク因子をもつが器質的心疾患がなく、心不全症候のない患者を「ステージA 器質的心疾患のないリスクス テージ」、器質的心疾患を有するが、心不全症候のない患者を「ステージ B 器質的心疾患のあるリスクステージ」、器質的心疾患を有し、心不全症候を有する患者を既往も含め「ステージ C 心不全ステージ」、さらに、お おむね年間2回以上の心不全入院を繰り返し、有効性が確立しているすべての薬物治療・非薬物治療について治療な いしは治療が考慮されたにもかかわらずニューヨーク心臓協会(New York Heart Association: NYHA)心機能分類 III度より改善しない患者は「ステージ D 治療抵抗性心不 全ステージ」と定義されました。「心不全の発症・進展を 4 つのス テージに分類しているが,ステージAとBは明らかに心不 全ではなく,心不全発症リスクのステージである.このよ うな心不全発症前のリスクであるステージにおける治療 を,心不全の治療ガイドラインにあえて含めるのは,その 予防がきわめて重要であるからにほかならない.」と説明にあるように、心不全の症候を起こしていない発症リスクのステージも、心不全予防の重要性の観点から、ステージA、ステージBと定義し、介入の対象となることが明確化されました。ステージ分類の他には、運動耐容能を示す指標であるNYHA心機能分類、肺動脈楔入圧と心係数によるForrester分類、うっ血所見と低灌流所見によるNohria-Stevenson分類、クリニカルシナリオ(clinical scenario: CS)分類などがあります。
心不全の原因疾患は多岐に渡ります。大きく、心筋の異常による心不全、血行動態の異常による心不全、不整脈による心不全の3つに分類され、具体的には、
【心筋の異常による心不全】
・虚血性心疾患
虚血性心筋症,スタニング,ハイバネーション,微小循環障害
・心筋症(遺伝子異常を含む)
肥大型心筋症,拡張型心筋症,拘束型心筋症,不整脈原性右室心筋症,緻密化障害,たこつぼ心筋症
・心毒性物質など
習慣性物質
アルコール,コカイン,アンフェタミン,アナボリックステロイド
重金属
銅,鉄,鉛,コバルト,水銀
薬剤
抗癌剤(アントラサイクリンなど),免疫抑制薬,抗うつ薬,抗不整脈薬,NSAIDs,麻酔薬・放射線障害
・感染性
心筋炎
ウイルス性・細菌性・リケッチア感染など,シャーガス病など
・免疫疾患
関節リウマチ,全身性エリテマトーデス,多発性筋炎,混合性結合組織病など
・妊娠
周産期心筋症
産褥心筋症を含む
・浸潤性疾患
サルコイドーシス,アミロイドーシス,ヘモクロマトーシス,悪性腫瘍浸潤
・内分泌疾患
甲状腺機能亢進症,クッシング病,褐色細胞腫,副腎不全,成長ホルモン分泌異常など
・代謝性疾患
糖尿病
・先天性酵素異常
ファブリー病,ポンペ病,ハーラー症候群,ハンター症候群
・筋疾患
筋ジストロフィ,ラミノパチー
【血行動態の異常による心不全】
・高血圧
・弁膜症,心臓の構造異常
先天性
先天性弁膜症,心房中隔欠損,心室中隔欠損,その他の先天性心疾患
後天性
大動脈弁・僧帽弁疾患など心外膜などの異常収縮性心外膜炎,心タンポナーデ
心内膜の異常
好酸球性心内膜疾患,心内膜弾性線維症
高心拍出心不全
重症貧血,甲状腺機能亢進症,パジェット病,動静脈シャント,妊娠,脚気心
体液量増加
腎不全,輸液量過多
【不整脈による心不全】
・頻脈性
心房細動,心房頻拍,心室頻拍など
・徐脈性
洞不全症候群,房室ブロックなど
日本におけるデータでは、入院した心不全患者の原因疾患として多いものは順に、虚血性心疾患、高血圧、弁膜症であったと報告されています。
心不全の診断としては、自覚症状、既往歴、家族歴、身体所見、心電図、胸部X線をまず検討、慢性心不全を疑う場合、次に行うべき検査は血中BNP/N末端プロBNP(NT-proBNP)値の測定、「NT-proBNP≧400 pg/mLまたは BNP≧100 pg/mL」を満たす場合は、心エコー、さらにはCT、MRI、核医学検査、運動/薬剤負荷試験、心臓カテーテル検査等の精査へ、「NT-proBNP≧400 pg/mLまたは BNP≧100 pg/mL」を満たさない場合は心不全は否定的と判断して行きます。ただし、「NT-proBNPが125~400 pg/mLあるいはBNPが35ないし40~100 pg/mL の場合,軽度の心不全の可能性を否定しえない.NT-proBNP/BNPの値のみ で機械的に判断するのではなく,NT-proBNP/BNPの標準値は加齢,腎機能 障害,貧血に伴い上昇し,肥満があると低下することなどを念頭に入れて, 症状,既往・患者背景,身体所見,心電図,胸部X線の所見とともに総合的に 勘案して,心エコー図検査の必要性を判断するべきである.」と、BNPの値が、40-100程度の場合は、総合的に判断が必要であること注意が必要です。心エコーにおいて、様々な指標がありますが、特に重要なものが左室収縮能の評価として左室駆出率(left ventricular ejection fraction: LVEF)であり、心不全の分類にも用いられる。左室拡張能の評価としては、平均E/e′>14 (中隔側E/e′>15 または 側壁側E/e′>13)、中隔側 e′<7 cm/秒 または 側壁側 e′<10 cm/秒、三尖弁逆流速度(tricuspid regurgitation velocity; TRV)>2.8 m/秒、左房容積係数(left atrial volume index; LAVI)>34 mL/m2、左室流入血流速波形(E/A)等によって評価します。
心臓MRIは心臓の携帯、弁の評価、駆出率、心筋の評価、特にガドリニウム遅延造影は心筋の詳細な評価に有用、心臓CTは冠動脈の評価に有用です。
心不全予防について、心不全のステージ A/Bでは心不全の発症予防、ステージC/Dでは心不全症状の改善に加えて、心不全の進行(増悪)・再発予防、生命予後の改善を図ることに重点、心不全の予防と治療を明確に区別することは困難で、両者を含めた心不全予防が重要です。高血圧、冠動脈疾患、肥満・糖尿病、喫煙、アルコール、身体活動・運動、その他、それぞれにおいて予防的介入が重要です。各ステージにおける治療目標はステージの進行を抑制することで、すなわち、ステージA(リスクステージ)では心不全の原因となる器質的心疾患の発症予防、ステージB(器質的心疾患ステージ)では器質的心疾患の進展抑制と心不全の発症予防、そしてステージC(心不全ステージ)では予後の改善と症状を軽減することを目標、ステージD(治療抵抗性心不全ステージ)における治療目標は、基本的にはステージCと同様であるが、終末期心不全では症状の軽減が主たる目標、とステージ別の治療目標が明確化されました。
心不全治療として、LVEFの低下した心不全(HFrEF) について、LVEFの低下した心不全(HFrEF) の原因は、非虚血性の拡張型心筋症と虚血性心筋症に大別、薬物療法としてはACE阻害薬、アンジオテンシンII受容体拮抗薬(ARB)、ミネラルコルチコイド受容体拮抗薬(MRA)、β遮断薬、利尿薬、抗不整脈薬、血管拡張薬、ジギタリス、経口強心薬、レニン阻害薬、ω-3脂肪酸、スタチン、抗凝固薬、その他、SGLT2阻害薬、Ifチャネル阻害薬、アンジオテンシン受容体/ネプリライシン阻害薬(ARNI)などにまとめられました。具体的な用法用量としては、
ACE 阻害薬
・エナラプリル 2.5 mg/日より開始,維持量5~10 mg/日1日1回投与
・リシノプリル 5 mg/日より開始,維持量5~10 mg/日1日1回投与
ARB
・カンデサルタン4 mg/日より開始(重症例・腎障害では2 mg/日)維持量4~8 mg/日(最大量12 mg/日)1日1回投与
MRA
・スピロノラクトン 12.5~25 mg/日より開始,維持量25~50mg/日1日1回投与
・エプレレノン 25 mg/日より開始,維持量50 mg/日1日1回投与
β遮断薬
・カルベジロール 2.5 mg/日より開始,維持量5~20 mg/日1日2回投与
・ビソプロロール 0.625 mg/日より開始,維持量1.25~5mg/日1日1回投与
利尿薬
・フロセミド 40~80 mg/日1日1回投与
・アゾセミド 60 mg/日1日1回投与
・トラセミド 4~8 mg/日1日1回投与
・トルバプタン 7.5~15 mg/日1日1回投与
・トリクロルメチアジド 2~8 mg/日1日1回投与
抗不整脈薬
・アミオダロン 400 mg/日より開始,維持量200 mg/日1日1~2回投与
ジギタリス
・ジゴキシン 0.125~0.25 mg/日1日1回投与
経口強心薬
・ピモベンダン 2.5~5.0 mg/日1日1回投与
一方で、LVEFが軽度低下した心不全(HFmrEF)に関しては「HFmrEFにおいてはβ遮断薬など HFrEF の治療薬が有効とのデータも存在する.この領域の心不全例でのデータはまだ確実なものがなく,今後の検討を要する.」とエビデンスが十分に確立していないこと、LVEFの保たれた心不全(HFpEF)に対しては、「HFpEFに対する薬物療法として、死亡率や臨床イベント発生率の低下効果が前向き介入研究で明確に示されたものはない.」と記載、現段階では原疾患に対する基本的治療を基本、心不全症状を軽減させることを目的とした負荷軽減療法、心不全増悪に結びつく併存症に対する治療を行うこととされています。
非薬物治療としては、植込み型除細動器、心臓再同期療法、呼吸補助療法、運動療法、手術療法として、左室形成術、TAVI、補助循環として、大動脈内バルーンポンプ(IABP)、経皮的心肺補助装置(PCPS)、循環補助用心内留置型ポンプカテーテル、補助人工心臓(ventricular assist device: VAD)、体外設置型VAD、植込型LVAD、心臓移植、包括的心臓リハビリテーション、緩和ケア等についてガイドラインにまとめられています。詳しくは、「急性・慢性心不全診療ガイドライン(2017年改訂版)」をご覧ください。
「急性・慢性心不全診療ガイドライン(2017年改訂版)」→http://www.j-circ.or.jp/guideline/pdf/JCS2017_tsutsui_h.pdf
【院長挨拶】

医療法人社団お茶会お茶の水循環器内科院長の五十嵐健祐と申します。当院は2014年秋、「心血管疾患の一次予防」を理念に神田小川町でスタートしました。2016年春、神田神保町にお引越し、2018年春、医療法人化に伴い、循環器専門の医療機関として生まれ変わりました。我々の使命は「世の中から救えるはずの病気をなくすこと」です。世の中には救える病気とそうでない病気があります。その中で、心筋梗塞と脳卒中は血管の故障が原因であり、防ぐためには血管を守ることが重要です。我々の理念は「血管を守る」です。具体的に血管を守るためには、高血圧症、脂質異常症、糖尿病、喫煙、心房細動、慢性腎臓病等の心血管疾患の危険因子に対して適切な治療介入と治療継続が大切です。一方で、多くの医療機関の外来が空いている平日日中は、現代人の生活で仕事や用事があることは普通のことであり、仕事をしながらの治療継続には大きな負担が伴います。我々はそこのミスマッチを解決するために、夜間も土日も診療をオープンにし、心血管疾患の危険因子に対して適切な治療介入と治療継続を行っています。しかしながら残念なことに、土日も夜間も診療をしていると、お茶会の理念とは無関係に、ただ夜も空いているから、ただ土日もやっているから、ただ便利だからという理由だけで患者さんが殺到し過ぎてしまい、2018年冬、一時期は診療体制の維持が困難な事態に陥ってしまいました。
医療法人社団お茶会ミッション→https://ochanomizunaika.com/mission
「その医療は心筋梗塞を減らすだろうか?」という行動規範のもと、ゼロベースで全ての診療体制の見直しを実施しました。熟考の結果、循環器特化という選択と集中、意思決定を行い、2018年春に医療法人化に伴い、「お茶の水循環器内科」として再スタートを切りました。「血管を守る」を理念に、今後とも夜間も土日も診療をオープンにし、高血圧症、脂質異常症、糖尿病、喫煙、心房細動、慢性腎臓病等の心血管疾患の危険因子に対して適切な治療介入と治療継続を実現していくことで、心筋梗塞と脳卒中を防ぎ、「世の中から救えるはずの病気をなくすこと」、これが我々の使命です。詳しくは上記ページに医療法人社団お茶会のミッションをまとめましたのでご覧ください。新しく生まれ変わったお茶の水循環器内科をどうぞよろしくお願いいたします。
医療法人社団お茶会理事長五十嵐健祐
![]()
【具体的な診療範囲】
当院は循環器専門の医療機関です。循環器とは心臓と血管を専門に診る診療科です。具体的には、狭心症、心筋梗塞などの冠動脈疾患、抗血小板療法、抗凝固療法、心房細動を始めとする不整脈、高血圧症、脂質異常症、糖尿病などの生活習慣病、慢性心不全などの循環器疾患です。循環器の診療範囲を具体的にまとめました。
・冠動脈疾患(急性心筋梗塞、労作性狭心症、他)
・心筋梗塞後、ステント留置後の管理、抗血小板療法
・慢性心不全の管理
・心臓弁膜症(僧帽弁狭窄症、僧帽弁閉鎖不全症、大動脈弁狭窄症、大動脈弁閉鎖不全症、他)
・人工弁置換術後の管理、抗凝固療法
・心筋症(拡張型心筋症、肥大型心筋症、他)
・不整脈(上室期外収縮、心室期外収縮、房室ブロック、心房細動、他)
・心房細動の抗凝固療法、心原性脳塞栓症の予防
・脳卒中、脳血管障害、脳梗塞(ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症)、脳出血、くも膜下出血、一過性脳虚血発作、脳卒中後の管理、二次予防、再発予防
・高血圧症、二次性高血圧症
・脂質異常症、家族性高コレステロール血症
・糖尿病、糖尿病合併症の管理
・慢性腎臓病
・睡眠時無呼吸症候群
・その他、健診の再検査、食事指導、運動指導、禁煙外来、など
以上、心臓と血管を専門に診る診療科が循環器です。脳梗塞や脳出血等の脳血管障害、脳卒中は脳神経内科や脳神経外科が診ることも多いですが、どちらも血管の故障の予防という意味では一次予防、二次予防としてやるべきことは循環器と共通です。高血圧症、脂質異常症、糖尿病、慢性腎臓病等の生活習慣病も循環器病のリスク因子という点で循環器の守備範囲です。心筋梗塞や脳卒中にならないようにする、なってしまっても再発しないようにする、というのが循環器の仕事です。
![]()
【当院で対応していないもの】(2018/4/1更新)
当院で対応していないものを具体的にまとめました。定期的に見直しを行っていますので、ご来院の前には必ずご確認ください。ご来院いただいても受付にて適切な診療科のご紹介の対応となることを予めご了承ください。下記に具体的にまとめましたので、診療科探しの際にご参考ください。
・発熱、インフルエンザ等→一般内科
・喉痛み、鼻づまり等→耳鼻咽喉科
・咳、痰等→呼吸器内科
・吐気、下痢、腹痛等→消化器内科
・花粉症、アレルギー等→アレルギー科
・不眠、不安等→心療内科等
・循環器とは無関係な健康相談等→総合診療科等
東京都の医療機関探しは、東京都医療機関案内ひまわり(☎ 03-5272-0303)をご活用ください。幸い、首都圏には夜間や土日も診療しているクリニックは当院以外にも最近少しづつ増えて来ています。随時紹介状の発行も行っていますのでお気軽にご相談ください。ご理解とご協力のほどよろしくお願いいたします。
![]()
【お茶の水循環器内科禁煙宣言2018】

喫煙は循環器疾患の明らかな危険因子です。煙草に対する当院の診療指針をまとめました。
1、当院は全ての喫煙者に対して禁煙を全ての治療に優先します。
煙草は1本から有害です。当院の診療指針として、具体的には、喫煙者で血圧高値の場合はまずは禁煙を優先とし、禁煙後もなお血圧高値を認める場合に限り、高血圧症に対する治療を考慮という診療指針とします。なぜなら、有害物質を摂取している場合、国民医療費を使った降圧薬等による薬物治療よりも先に有害物質の摂取の見直しが優先であると当院は考えるからです。
2、ニコチン依存状態の方には全例禁煙外来を紹介します。
近年普及傾向の加熱式タバコ、電子タバコ等にも大量のニコチンが含まれており、ニコチン依存状態であることに何の変わりはありません。いずれも、ニコチンからの根本的な離脱がゴールです。
3、それでも禁煙しない喫煙者は最終喫煙後8時間以上空けて受診ください。
喫煙者の呼気からは最終喫煙後8時間に渡って一酸化炭素等の有害物質が検出されることがわかっています。当院では呼気煙も含む受動喫煙防止の観点から、どうしても禁煙をしない場合でも最終喫煙後8時間以上空けてご来院ください。喫煙者は呼気煙を通して最終喫煙後8時間に渡って周囲の方へ健康被害を与える危険性があり、喫煙者が当院通院中の非喫煙者に対して健康被害を与えることがあってはならないと当院は考えるからです。
4、当院のスタッフは全て非喫煙者です。医療従事者として当然のことですが、当院はニコチン依存状態の人を採用しません。医療従事者だけではなく、日本から喫煙者がいなくなり、喫煙及び受動喫煙の健康被害に苦しむ人がゼロになることを心から願っています。
当院の診療指針にご理解いただけない場合は他の医療機関をご紹介しています。遠慮なく主治医または受付までお申し出ください。
![]()