「週刊東洋経済」2018/9/8号の「医学部&医者」特集にてお茶の水循環器内科院長の五十嵐らが執筆協力しました。東京医科大学の入試不正など、医学部入試の在り方や医師の働き方改革等の話題が注目と浴びていますが、医師という仕事も社会の変化には無縁ではなく、人工知能、人口動態や疾病構造の変化などの社会情勢の変化を捉えて、行動していかなくてはなりません。当院にて座談会を開催し、その様子が記事にまとめられています。紙面の関係上や編集の都合上、上手く意図が伝えきれていないかも知れないところがありますので、補足出来ればと思います。週刊東洋経済は書店またはオンラインストアからご覧ください。
東洋経済オンラインストア→https://store.toyokeizai.net/magazine/toyo/20180903
amazon→https://www.amazon.co.jp/o/ASIN/B07G29RCY3
週刊東洋経済Plus→https://premium.toyokeizai.net/articles/-/18780
第一に、人工知能と医学、特に循環器内科学はもう既に融合しているという点です。人工知能によって代替されるかどうかはわかりやすく関心を呼びやすい論点ですが、実は医学の発展の歴史とは、人間の身体能力の拡張であり、心電図もレントゲンも、人間の五感で知覚することの出来ない電気活動や目に見えない放射線の力を借りて、診断能を高めて来ました。エコーやMRIも同様で、超音波や磁気の力を借りたり、採血検査も人間の五感を超えて、人体の状態を知る手段であり、人間の身体能力の拡張こそが医学の発展そのものなのです。例えば、心電図の自動診断機能はもう既に医師の診断能に劣らないレベルまで向上していますし、心筋梗塞のマーカー、トロップやラピチェック検査は、人間の超える強力な診断ツールであり、医療において人間よりも機械のほうが得意という例は数え切れません。循環器内科学はそれを受け入れて使いこなして来た科の一つであり、機械と人間は融合し、より高い医療レベルへと導いてくれています。だから、ここに人工知能が入って来たとしても、循環器内科としては、機械と人間の融合はとっくの昔に乗り越えており、何も恐れる対象にはならないのです。循環器内科は、カテーテルしかり、ペースメーカーしかり、機械とともに発展して来たところが多く、テクノロジー好き、デバイス好きの気質の人が多いのも関係しているかも知れません。
第二に、広い意味での代替性について考えなければならないという点です。むしろ恐れるべきは、医師と医師以外の医療従事者ではないかと思います。現在医師がやっている業務の中には医師でなくても良いのではないかと感じるものがいっぱいあります。人工知能で代替されるかどうかよりも先に、ドラッグストア、コメディカル、情報コンテンツ、この3つの代替性を心配したほうがいいと考えています。具体的には、多くの自然治癒傾向の高い疾患、風邪、嘔吐下痢、花粉症、鎮痛薬、ビタミン剤、保湿剤等は、ドラッグストアで十分に対応可能です。実際に医療機関に来る意味はほとんどなく、特に風邪などは処方薬とドラッグストアで入手可能なOTC薬で、ほとんど差がない状態にまでなっています。たまに、薬局で買うよりも医療機関に来て保険証で薬をもらったほうが「安いから」という理由で医療機関を使う人がいますが、社会保障の在り方としてはモラルハザードを来している状態だと思います。海外では、ドラッグストアでワクチンが打てたり、医師とは別にナースプラクティショナーという資格があり、決められた範囲内ですが処方権が認められていたりします。コメディカルについては、コミュニケーション能力や共感力という点で、医師よりも遥かに優れている職種、トレーニングを積んでいる職種があります。人工知能で代替されないというと、「コミュニケーション能力」や「共感力」と即答する人がいますが、コミュニケーション能力や共感力に関して言えば、看護師やケアマネジャー、介護スタッフ、医療コーディネーターさんなどの職種のほうが遥かに長けている訳です。それに加え、医師もコミュニケーション能力、共感力を磨くことは大事ですが、全く同じことをやっても仕方ないというか、チーム医療の時代なので、それぞれの得意分野を活かしたほうがいいと思います。コミュニケーション能力が不要だとは思っていません。チーム医療において役割が違うのです。ですので、人工知能で代替出来ないものは?、と聞かれて「コミュニケーション能力」と即答する人は思考停止していると思います。人間同士の代替性を全く考慮していないからです。また、現実的に、救急の現場等で共感ばかりしていては救える命を救えません。医療介入によって確実に救える命を救うことに医師の役割があると考えています。つまり、コミュニケーション能力は必要ですが、コミュニケーション能力だけでは不十分ということを伝えたかったです。最後に、対処法や生活習慣の送り方などの情報提供、「説明処方」という言葉を使う人もいますが、情報提供こそが医師の価値であるという人もたまにいますが、情報コンテンツによって容易に代替可能であると考えています。情報発信だけでは不十分であり、事後対応が重要ということが最近叫ばれ始めて来ました。情報だけでは不十分、事後対応として診療とセットでなければならない、という最近のコンセンサスです。何のために情報提供を行うかと言えば、情報提供の先にある行動変容や医学介入を目指しているはずで、これが情報だけでは医師のコアコンピタンスとはならないと考える理由です。
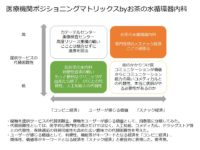
最後に、社会保障の在り方として今後の医療の在り方を考えなければならないという点です。当院は2018年春に、循環器専門に特化し、内科の診療を辞めました。医療機関名もお茶の水循環器内科と名前を変えました。強い危機意識として、自然治癒傾向の高い疾患、必ずしも医師が介入しなくても治癒する疾患、医療の介入によって予後が変わらない疾患、これは今後医師の仕事ではなくなっていくと確信したからです。では、どれくらいが医師の仕事でなくなる可能性が高い診療なのか、参考までですが当院が内科を辞めるという意思決定をし、その前後の外来受診数を比較することで一つの指標になるかと思います。概算ですが、なんと3/4を占めました。本当に医療が介入しなければならない疾患は1/4程度だったのです。これは、今まで医師としての仕事をしていたのは1/4程度しかなかったのか、と、悲しいやら寂しいやら、私自身が一番衝撃を受けました。その直後に、循環器内科医として本当に取り組まなければならないことは何かと考え、「その医療は心筋梗塞を減らすだろうか?」というミッションを策定し、現在の診療スタイルになりました。極論ですが、風邪やインフルエンザなどの診療で経営が成り立っているクリニックは中長期的には危ないのではないかと言っても過言ではないと思います。なぜなら、人工知能の前にドラッグストアに仕事を奪われることはほぼ避けられないからです。では、どのようなことを目指せばいいのか、考察したのが上の図です。「コンビニ経済」「スナック経済」という言葉は、また機会があれば詳しく説明します。大事なことは、今答えを出すことが目的ではなく、この仕事は本当に価値を生んでいるだろうか、他の医療従事者やドラッグストアのほうが得意なんじゃないだろうか、本当に医師としての価値を提供出来ているだろうか、本当に公的保険を使うべき医療なんだろうか、持続可能性に問題ないか、様々な視点から、常に強い危機感を持って考え、行動し続けることだと思っています。
長くなりましたのでこの辺で、また何か思い付いたら書きます。
![]()
【具体的な診療範囲】
![]()